许峰铭,吴国聪,孙丽婷,姚宏伟,张忠涛
首都医科大学附属北京友谊医院普通外科 国家消化系统疾病临床医学研究中心,北京 100050
自2010年Sylla等[1]首次提出经肛全直肠系膜切除(transanal total mesorectal excision, taTME)以来,全球范围内已经有超过300个中心开展此项技术[2]。该术式作为全直肠系膜切除的一种替代方法,特别是在男性、肥胖、盆腔出口狭窄及低位直肠肿瘤病人中,能够更好地可视化直肠远端和周围结构,从而使外科医生能够“自下而上”更精确地解剖直肠系膜周围的“神圣平面”[3],提高标本质量,降低切缘阳性率,从而改善肿瘤学结局[4]。taTME作为“解决老问题的新方法”[5],逐渐被结直肠外科医生所接受。
除了肿瘤学方面的优势外,taTME的广泛应用能在更多的低位直肠癌病人中实现保留括约肌的R0切除手术[6]。然而,虽然保肛手术提高了病人术后生活质量和满意度,但可能伴随着吻合口漏发生率的增加[7-9]。吻合口漏是直肠癌术后常见的严重并发症,不仅会导致病人术后康复延迟,住院时间延长,生活质量降低,甚至可导致重度并发症的发生及死亡率的增加[10-12],而且增加局部复发的风险以及降低无病生存期[13]。此外,吻合口漏迁延不愈可导致远期并发症如慢性窦道和吻合口狭窄的发生[9]。本研究主要分析taTME术后吻合口失败(早期和晚期吻合口漏、盆腔脓肿、吻合口瘘管形成、慢性窦道形成及吻合口狭窄)的发生情况。
一、研究对象及纳入、排除标准
分析首都医科大学附属北京友谊医院胃肠外科2016年11月至2021年10月期间前瞻性连续性收集的88例接受taTME治疗并行一期吻合的直肠癌病人的临床资料。纳入标准:(1)经检查判断(新辅助治疗前MRI测量,未能行MRI检查病人由肠镜测量)肿瘤下缘距肛缘10 cm以内;
低位直肠癌定义为肿瘤下缘距肛缘距离0~50 mm;
中位直肠癌定义为肿瘤下缘距肛缘距离51~100 mm;
(2)接受taTME手术并行一期吻合;
(3)术前病理证实为直肠腺癌。排除标准:(1)存在腹腔镜手术禁忌证、合并肠梗阻或穿孔、腺癌以外的恶性肿瘤;
(2)需进行多脏器联合切除或腹会阴联合切除以及接受完全经肛全直肠系膜切除手术的病人。本研究经我院伦理委员会讨论通过(批件号:2021-P2-413-01),所有病人均签署书面知情同意书。
二、研究终点及相关定义
本研究的主要终点为吻合口失败,即吻合口相关并发症,包括早期和晚期吻合口漏、盆腔脓肿、吻合口瘘管形成、慢性窦道形成及吻合口狭窄[9]。
吻合口漏的定义及分类:根据国际直肠癌研究组(International Study Group of Rectal Cancer,ISREC)[14]定义为在结肠-直肠或结肠-肛管吻合部位的肠壁完整性的中断、缺损,使得腔内外间室连通(包括重建直肠储袋缝合线部位的漏,如J-pouch)以及于吻合部位旁出现盆腔脓肿。A级漏:无临床症状,无需特殊治疗;
B级漏:具有临床症状,需要积极的治疗干预但无需再次手术干预;
C级漏:病情较重,需再次手术干预。根据吻合口漏发生的时间分为早期漏(术后≤30 d)和晚期漏(术后>30 d)[15]。本研究中所有吻合口漏均有CT检查明确诊断。
吻合口狭窄定义:结直肠镜或食指不能通过吻合口部位,和(或)伴随腹痛、痉挛、便秘或肠梗阻等症状[16-18]。
三、统计学方法
计数资料表示为病例数和百分比,计量资料表示为中位数(P25,P75)。组间计数资料比较采用χ2检验或Fisher确切概率法,组间计量资料比较采用Mann-WhitneyU检验。采用二元Logistic模型对吻合口失败的影响因素进行单因素和多因素Logistic回归分析。将单因素回归分析中P<0.1的变量和既往研究已报告的危险因素纳入多因素回归模型中,分析吻合口失败的独立危险因素,结果用比值比(OR)和95%置信区间(CI)表示。所有的统计分析采用IBM SPSS(26.0版)进行分析,以双尾P<0.05为差异有统计学意义。
一、一般资料
88例接受taTME手术并行一期吻合的病人中,男性63例(71.6%),女性25例(28.4%);
年龄为62.5(53,67)岁;
体质量指数为24.2(22.1,26.8)kg/m2。美国麻醉医师协会分级≥Ⅱ级者84例(95.5%);
肿瘤下缘距肛缘距离为50.5(20.0,40.0) mm,其中低位直肠癌44例(50.0%),中位直肠癌44例(50.0%)。见表1。
组间比较显示,与未发生吻合口失败的病人相比,发生吻合口失败的病人中吸烟占比高(47.4%比21.7%,P=0.026),新辅助治疗(73.7%比47.8%,P=0.045)及低位直肠癌(73.7%比43.5%,P=0.020)也占比较高。
二、术中情况及病理资料
术中出血量为100(50,100) mL;
taTME联合括约肌间切除术共25例(28.4%);
行手工吻合22例(25.0%),器械吻合62例(70.5%),器械吻合手工加固4例(4.5%);
行预防性造口82例(93.1%),其中1例为预防性横结肠造口,余为预防性回肠造口;
行肛管引流72例(81.8%)。肿瘤最大径为30(20,40) mm;
(y)pT3~440例(45.4%),(y)pN+24例(27.3%)。具体信息见表1。
三、吻合口失败发生情况
88例病人中有19例(21.6%)被诊断为吻合口失败,术后中位住院时间为7 d。吻合口漏的发生率为18.2%(16/88),其中A级7例,B级8例,C级1例。早期(术后≤30 d)吻合口漏有13例(14.8%),其中住院期间10例,包括A级吻合口漏4例,B级吻合口漏5例,C级吻合口漏1例,因出现感染性休克行二次手术清创引流;
3例(3.4%)B级吻合口漏出院后被诊断。超过30 d,有3例(3.4%)病人被诊断为A级吻合口漏,此部分病人主要为行术后辅助化疗期间行CT检查发现。在发生吻合口漏的病人中,5例(31.3%)病人再次入院治疗,4例病人形成慢性盆腔脓肿。吻合口狭窄的发生率为11.4%(10/88),均有肠镜检查支持诊断,有7例病人同时被诊断为吻合口漏。未发现病人有吻合口瘘管及慢性窦道形成。30 d内无病人死亡。
四、吻合口失败的影响因素分析
单因素Logistic回归分析结果显示,与taTME术后吻合口失败的发生有关因素如下:吸烟[OR=3.2,95%CI(1.1, 9.4)],美国麻醉医师协会分级≥Ⅲ级[OR=3.5,95%CI(1.0, 11.9)],低位肿瘤[OR=3.6,95%CI(1.2, 11.2)]。将单因素回归分析中P<0.1的变量(男性、吸烟、美国麻醉医师协会分级≥Ⅲ级、新辅助治疗、低位肿瘤)和既往研究报道的危险因素(糖尿病、手工吻合)[9]共7个变量纳入吻合口失败的多因素Logistic回归模型中,结果显示,糖尿病[OR=7.6,95%CI(1.2, 50.1)]为吻合口失败发生的独立危险因素,具体结果见表2。
直至今日,吻合口失败仍然是结直肠外科术后很常见并且严重影响病人术后康复的并发症,可导致早期和长期手术并发症发生率显著增加,带来永久性造口的风险,损害长期肠道功能,并可能对肿瘤预后产生不良影响[19-21]。通过术前病人评估、技术改进、术后管理和早期识别不良征象,识别高危病人并实施适当的管理策略是改善病人预后的关键。
本文吻合口失败及吻合口漏发生率分别为21.6%和18.2%,其中早期吻合口漏发生率为14.8%。Penna等[9]分析国际taTME登记数据库共1 594例接受taTME治疗并行一期消化道重建病人的临床资料发现,总体吻合口失败发生率为15.7%(250/1 594),早期吻合口漏发生率为7.8%,晚期吻合口漏发生率为2.0%。本研究与之相比,发生率偏高,可能的原因为该研究只纳入症状性吻合口漏,以及将良性及高位肿瘤病人纳入统计分析,本研究中症状性吻合口漏发生率与之相似。此外,本研究中A级吻合口漏占比较高(8.0%),这得益于住院期间严密的观察及出院后密切的随访。目前关于taTME术后吻合口漏的报道仍以早期吻合口漏为主,Detering等[22]报道荷兰全国结直肠癌审计数据库中taTME术后早期吻合口漏发生率为16.5%(52/315);
Van Oostendorp等[23]统计荷兰6家中心共624例连续性接受taTME手术病人,其中443例行一期吻合,早期吻合口漏发生率为20.1%(89/443),本研究早期吻合口漏率较之偏低。
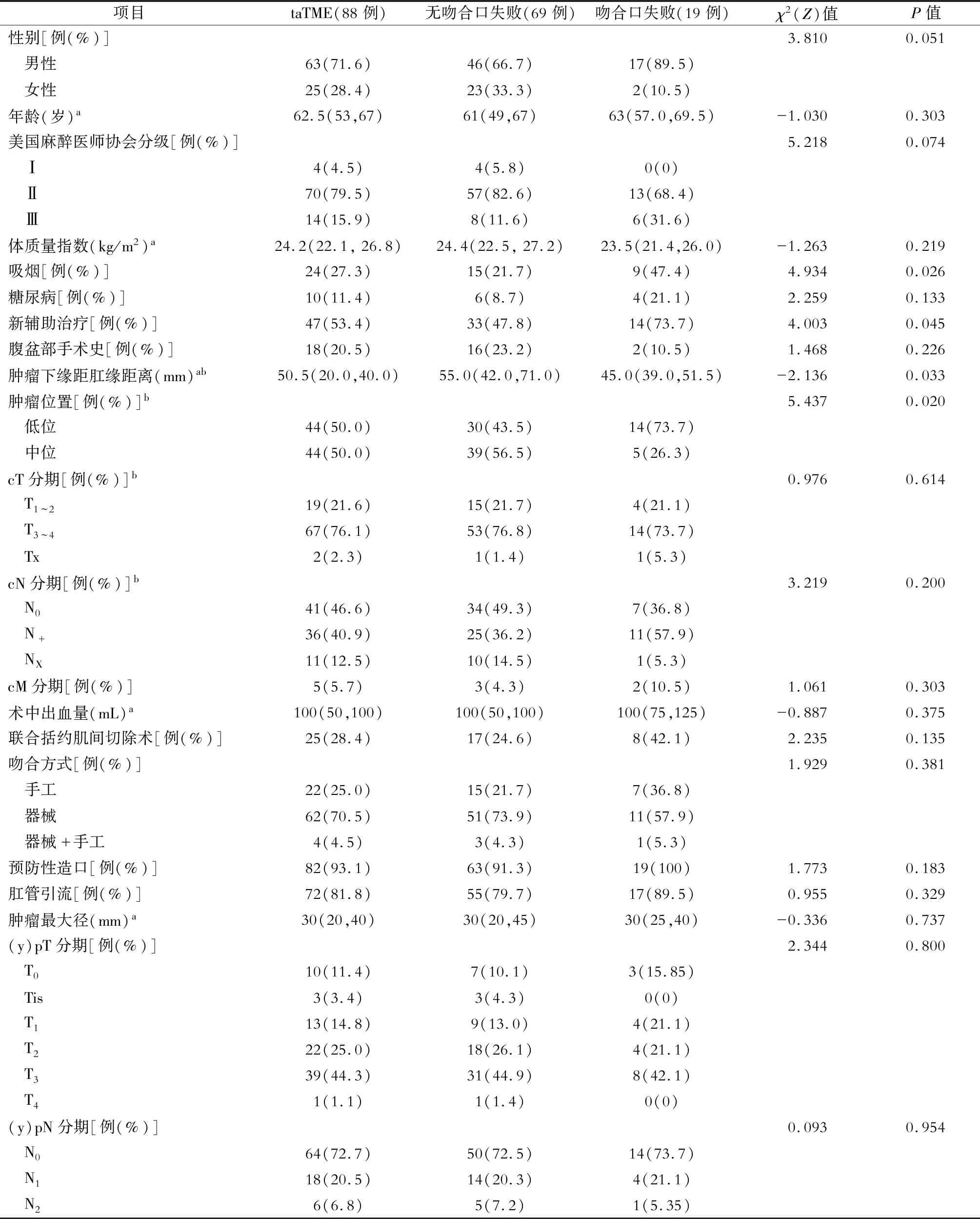
表1 88例taTME手术病人基线资料、术中资料及病理资料
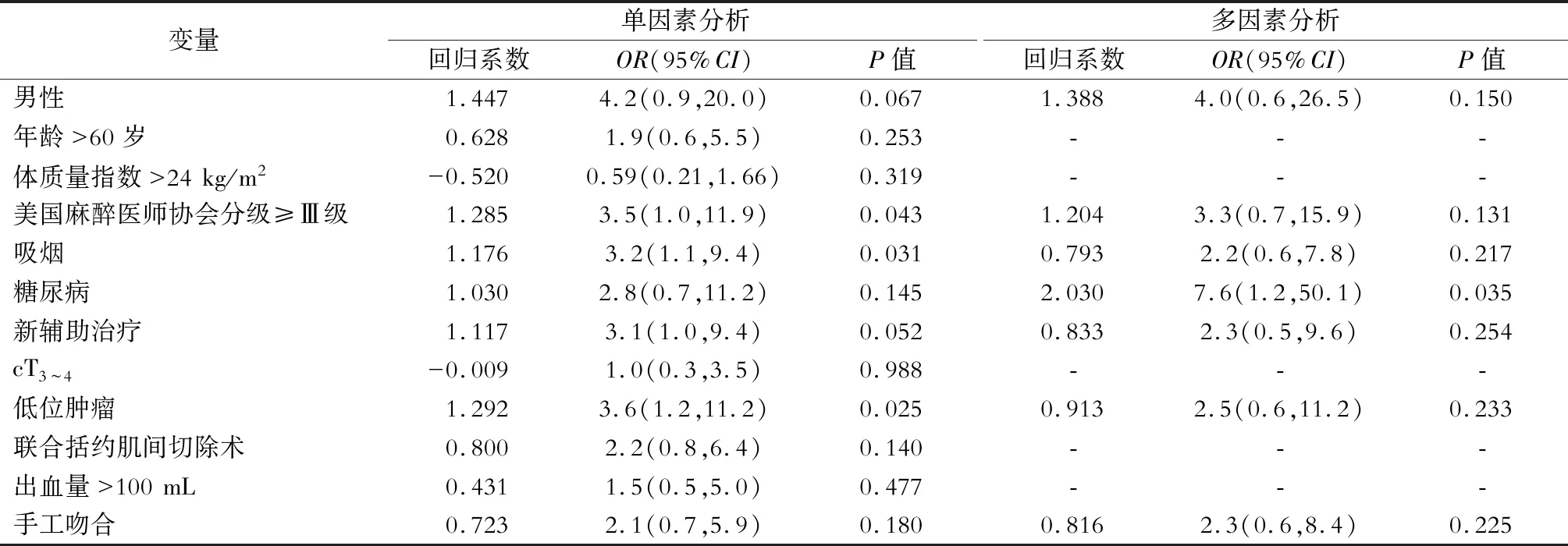
表2 吻合口失败的单因素和多因素分析
目前关于taTME术后吻合口狭窄的报道较少。Penna等[9]在关于taTME术后吻合口失败的研究中报道吻合口狭窄发生率为3.6%(58/594),但该研究未明确吻合口狭窄定义及诊断标准。Enomoto等[24]在关于taTME治疗低位直肠癌行不同吻合方式术后吻合相关并发症的对比研究中发现手工吻合后吻合口狭窄的发生率达12.6%。各个研究对于吻合口狭窄的定义不一,报道的发生率差异较大,同质化对比较为困难。
中国taTME病例登记协作研究数据库(Chinese taTME Registry Collaborative,CTRC),已有2篇关于taTME术后吻合口漏危险因素的研究报告[25-26],但是关于taTME术后吻合口失败危险因素的研究国内目前几乎空白。本研究单因素分析结果显示,吸烟、美国麻醉医师协会分级≥Ⅲ级和低位肿瘤与taTME术后吻合口失败的发生有关,多因素分析结果显示糖尿病为独立危险因素。组间对比显示,与未发生吻合口失败的病人相比,发生吻合口失败的病人中吸烟、新辅助治疗、低位直肠癌占比较高(均P<0.05)。以上结果与已有报道[9,15]较为一致。
对于具有危险因素的病人,需要进行术前健康管理,特别是在新辅助治疗前,严格的控制糖尿病病人血糖水平和采取积极的戒烟计划。此外,选择合适的手术策略十分重要。越来越多的证据表明,吻合器吻合可降低直肠癌术后吻合口漏和吻合口狭窄的发生[9,26-27]。本研究行组间对比结果显示,发生吻合口失败的病人中手工吻合占比较未发生的相对较高,虽然差异无统计学意义,这可能与样本量较少有关。随着循证医学证据的不断增加,可提升吻合器吻合的推荐等级。
术中对于吻合口安全性的评估仍需重视,通常应用盆腔注水、经肛门注气的充气试验进行吻合口检测,此外,还可通过经肛操作平台观察吻合口有无出血、吻合口血运及张力情况。对于吻合质量较差的,需同时行手工加固,相比于单纯手工吻合,器械吻合同时行手工加固在低位直肠癌行taTME术后吻合相关并发症较少[24]。对于极低位难以使用圆形吻合器重建消化道,可直视下完成结肠-肛管的手工吻合,但目前仍需更多的证据来制定技术标准。此外,有证据表明术中应用吲哚菁绿近红外光成像技术在肠吻合完成前后分别进行肠管血运评估有助于减少吻合口漏的发生[28]。
对于预防性造口是否可以降低吻合口漏的发生仍有争议,但使用预防性造口可能减轻术后吻合口漏所带来的负面影响并降低永久性吻合口失败的风险[29-30]。本研究虽然未在是否发生吻合口失败两组中发现显著差异,但是得益于较高的预防性造口率(93.1%),吻合口漏主要为A、B级,与主流报道相比,C级占比明显较低[31-32]。
同样值得关注的是对于吻合口漏的早期预防及治疗,以防止吻合口漏迁延不愈影响病人生活质量并最终导致吻合口狭窄的发生。本研究中发生吻合口漏的病人中,5例(31.3%)病人再次入院治疗,4例病人形成慢性盆腔脓肿,发生吻合口狭窄者10例。对于术后病人监测C-反应蛋白及降钙素原水平有助于早期诊断吻合口漏[33],对于异常者建议行腹盆部CT检查来判断是否有吻合口漏的发生。根据不同等级的吻合口漏,在营养支持及抗感染治疗的基础上,严密观察病情变化,采取个体化治疗策略,需严格把控出院指征,以防出院后吻合口漏症状再次发生。此外,对于发生吻合口漏的病人在病情平稳后需重视术后扩肛治疗,特别是新辅助治疗且接受预防性造口的病人。有研究表明,新辅助治疗、吻合口漏、预防性造口是吻合口狭窄的危险因素[34-35]。本研究中发现,对于部分行新辅助治疗及预防性造口的病人,术后行肠镜检查虽然能通过吻合口但因肠腔失用性狭窄无法进镜。因此,对于这部分高危人群,需积极治疗吻合口漏,并且需行常规扩肛,此外,对于病情平稳的病人需注意预防性造口还纳时机,争取及早还纳。
综上所述,taTME手术给中低位直肠癌治疗带来一种新的选择,但是吻合口失败对于taTME手术而言同样是一个持续的挑战。本研究中确定的吻合失败危险因素分析有助于个体化制定前期管理、术中决策以及术后治疗方案,以减少和减轻并发症的发生。未来需要多中心、大样本的数据分析来提供更高级别的循证医学证据。
利益冲突所有作者均声明不存在利益冲突
猜你喜欢口漏造口预防性炎症与代谢相关指标及营养治疗在结直肠癌术后吻合口漏中的应用*结直肠肛门外科(2022年3期)2022-11-25新生儿黄疸治疗箱常见故障处置及预防性维护实践现代仪器与医疗(2022年3期)2022-08-12直肠癌永久性造口患者造口周围皮炎风险的影响因素研究中华保健医学杂志(2022年2期)2022-05-07食管癌术后吻合口漏危险因素分析临床外科杂志(2022年2期)2022-03-23预防性公路养护技术在现代高速公路养护中的应用建材发展导向(2021年22期)2022-01-18直肠癌微创手术后吻合口漏的微创再手术研究进展中华结直肠疾病电子杂志(2021年2期)2021-11-30肠造口病人早期造口并发症的现状及影响因素研究全科护理(2021年24期)2021-08-31皮桥造口在预防性回肠造口临床中的应用及观察实用医学杂志(2020年19期)2020-10-31降钙素原与C反应蛋白早期预测腹腔镜结直肠癌术后吻合口漏的临床价值腹部外科(2020年1期)2020-03-26沥青路面预防性养护方法研究建材发展导向(2019年11期)2019-08-24